Urologia. Co może robot i dlaczego nigdy nie zastąpi operatora?
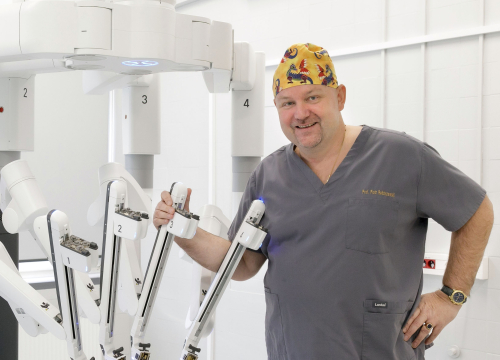
Od 2022 r. w Klinice Urologii Ogólnej, Onkologicznej i Czynnościowej „pracuje” robot Da Vinci. Czy takie urządzenia są często wykorzystywane w polskiej medycynie, czy to unikat?
Robotyka w medycynie światowej ma już ponad 20 lat historii. W Polsce pierwsze takie urządzenia pojawiły się w latach 2010-2012. Potem przez długi czas nic się nie działo. Natomiast obecnie mamy wręcz „wysyp” robotów. Ma to związek z faktem, że wreszcie zostały zrefundowane niektóre zabiegi z ich zastosowaniem.
Do jakich zabiegów najczęściej używany jest robot Da Vinci?
Najczęściej wykorzystywany jest w urologii, zdecydowanie rzadziej w ginekologii czy chirurgii. W urologii przy użyciu robota wykonujemy przede wszystkim prostatektomię radykalną, czyli usunięcie prostaty z powodu nowotworu – to jedyny robotyczny zabieg w mojej specjalności refundowany przez NFZ. W naszej klinice ze względu na zapisy w otrzymanym grancie mogliśmy dodatkowo przetestować robota również w innych wskazaniach. Pierwsze z nich to usuwanie skomplikowanych guzów nerek. Moim zdaniem - bardzo ważne wskazanie, które prosi się o refundację. Walczymy o każdy nefron, zatem dokładne usunięcie guza zamiast usuwania całej nerki jest niezmiernie istotne. Drugie wskazanie do zastosowania robota – to operacja usunięcia pęcherza z powodu nowotworu. W tym wypadku główną korzyścią jest minimalna inwazyjność.
Wspomniał pan, że robot najczęściej stosowany jest przy usuwaniu prostaty z powodu nowotworu. Ile takich zabiegów wykonywanych jest w klinice?
Obecnie mamy sześć osób, które operują na robocie Da Vinci. Urządzenie pracuje codziennie, a w niektóre dni również popołudniami. Dziennie przeprowadzamy minimum jeden taki zabieg, miesięcznie - w granicach 18-20. Docelowo chcemy w tym roku wykonać ponad 200 tego typu operacji. Kolejka pacjentów nie jest dramatycznie długa, trzeba poczekać od półtora miesiąca do dwóch. Podkreślam, że jest to standardowy zabieg, w naszej klinice przestaliśmy w ogóle wykonywać prostatektomię radykalną laparoskopowo czy metodą klasyczną.
A jak to wygląda w skali całego kraju? Czy robotyczna operacja usunięcia prostaty jest standardem tylko w dużych miastach czy również w mniejszych ośrodkach?
Dziś mamy w Polsce prawie 50 różnego rodzaju robotów. W każdym województwie jest przynajmniej jeden. Oczywiście są też małe ośrodki, w których jeszcze usuwa się prostatę laparoskopowo lub wykonuje się tę operację metodą otwartą. Warto jednak zaznaczyć, że w niektórych przypadkach operacja otwarta jest zalecana, np. wtedy gdy nie można wytworzyć odmy laparoskopowej, gdy pacjent nie toleruje wysokich ciśnień w jamie brzusznej. Po klasycznym zabiegu zostaje na podbrzuszu blizna długości 6 cm, co nie jest specjalnie szpecące. A trzeba podkreślić, że pod względem skuteczności onkologicznej usunięcie prostaty metodą robotyczną i klasyczną daje porównywalne efekty.
W czym zatem operacja usunięcia prostaty wykonana za pomocą robota jest lepsza od laparoskopii czy skalpela?
Operacje robotyczne są mniej traumatyczne, mniej urazowe, mamy mniejszą utratę krwi. Ich zaletą jest też skrócenie pobytu w szpitalu. W większości przypadków pacjenci wychodzą już następnego dnia po operacji. Zabiegi robotyczne dają też zdecydowanie lepsze wyniki czynnościowe. Oznacza to, że po operacji pacjent nie ma problemów z nietrzymaniem moczu, istnieje też możliwość zachowania u niego potencji (jeżeli da się zrobić operację oszczędzającą nerwy). To bardzo istotne benefity, zawłaszcza jeśli weźmiemy pod uwagę fakt, że średnia wieku pacjentów z rozpoznanym nowotworem gruczołu krokowego istotnie się obniżyła. 50-latek z rakiem prostaty nadal chce mieć zarówno trzymanie moczu jak i zachowaną potencję oraz aktywne życie seksualne. To są korzyści dla pacjenta. Jednak warto dodać, że zyskuje również chirurg operujący. Przy zabiegach z wykorzystaniem robota chirurg operuje w pozycji siedzącej, co oznacza, że mniej się męczy niż np. wykonując laparoskopię. Przeprowadzenie trzech robotycznych prostatektomii radykalnych w ciągu dnia nie jest problemem. Przeprowadzenie trzech laparoskopowych prostatektomii - to już poważne obciążenie dla kręgosłupa. Ponadto obsługi robota można dość szybo się nauczyć. Krzywa takiego uczenia jest zdecydowanie krótsza niż krzywa uczenia się laparoskopii. W tym roku klinika wzbogaciła się o drugą konsolę Da Vinci. W związku z tym możemy prowadzić operacje na zasadzie mistrz – uczeń. Jedna osoba pokazuje, jak przeprowadza się zabieg, a druga w wybranych momentach włącza się w operację. Potem role się odwracają. Jednak zawsze jest mentor, który w razie potrzeby przejmie ”stery” tak jak pilot w samolocie.
Powiedział pan, że średnia wieku w raku prostaty znacznie się obniżyła, czy to oznacza, że mężczyźni częściej chorują?
Nie. Liczba raków stercza w populacji jest nadal taka sama. Umiemy je natomiast wcześniej i szybciej wykryć. Wczesne rozpoznanie oznacza, że coraz częściej zamiast radykalnego leczenia operacyjnego stosujemy aktywną obserwację. Dotyczy to tych zmian, które jeszcze nie są na tyle zaawansowane, żeby wymagały leczenia operacyjnego i które w najbliższym czasie raczej nie ulegną progresji.
Czemu zawdzięczamy to wczesne rozpoznawanie? – czy to większa świadomość pacjentów, czy może bardziej czułe badania?
Badania przesiewowe się nie zmieniły, nadal mamy badanie per rectum i PSA. Natomiast mężczyźni są bardziej świadomi. Nie tylko tego, że trzeba wykonywać badania profilaktyczne, ale również – że wynik PSA trzeba pokazać urologowi.
Jeśli miałbym mówić o przełomie, to dokonał się on w dalszej diagnostyce. Jeżeli mamy podejrzenie raka prostaty, musimy wykonać biopsję gruczołu krokowego. Jeszcze 10-15 lat temu była to biopsja pod kontrolą ultrasonografii przezodbytniczej. Dziś postęp w zakresie rezonansu magnetycznego spowodował, że przed zrobieniem biopsji wykonujemy u większości pacjentów rezonans gruczołu krokowego. Wynik tego badania wskazuje, czy mamy niskie, średnie czy też wysokie prawdopodobieństwo nowotworu prostaty. A to przekłada się na zdecydowanie niższy odsetek nietrafionych biopsji.
Jest jeszcze biopsja fuzyjna, czyli skojarzenie biopsji pod kontrolą ultrasonografii z nałożonym obrazem rezonansu magnetycznego. Taka biopsja jest ultraczuła i ultradokładna, ale niestety nie jest refundowana przez NFZ.
W klinice testowaliście robot Avicenna i wykorzystaliście go – po raz pierwszy w Polsce – do leczenia kamicy nerkowej u dorosłych. Czy Avicenna jest podobny do Da Vinci?
To jest kompletnie inny robot. Używa się go do leczenia kamicy nerkowej. Obecnie u pacjentów z kamicą wykonujemy tzw. ureterorenoskopię giętką. Dzięki temu zabiegowi możemy sięgnąć w najdalsze zakamarki nerki, znaleźć najmniejsze kamyczki, rozkruszać je laserem, a potem wyciągać. Z perspektywy operatora wymaga to pewnego przymusowego ułożenia ciała, zwłaszcza dłoni oraz wykonywania niewielkich, precyzyjnych ruchów. W związku z tym może się zdarzyć, że ręka drgnie. Eliminujemy takie ryzyko, gdy ten sam zabieg wykonujemy przy pomocy robota Avicenna. Warto tu zdać sobie sprawę, że potocznie mówimy o „kamieniach” ale tak naprawdę są to kamyczki, które mają średnicę 1-1,5 cm. Miedniczka nerkowa ma ok.2 cm, kielichy - po kilka milimetrów. Operacja wymaga więc wyjątkowej dokładności i precyzji i tutaj robot Avicenna jak najbardziej ma zastosowanie.
Co ciekawe na świecie pojawił się też kolejny rodzaj robota – nazywa się Nautilus. Jest to właściwie robotyczny rentgen, który m.in. pomaga namierzać kamienie nerkowe. Urządzenie przemieszcza się wokół pacjenta i dokładnie wizualizuje to, co się dzieje środku.
Czy robotyczne leczenie kamicy to trudny zabieg – dlaczego dopiero teraz zastosowano go u dorosłych?
To nie jest skomplikowany zabieg. Natomiast robot jest drogi i dlatego wcześniej nie stosowano go u dorosłych, a jedynie u dzieci – gdzie potrzebna jest jeszcze większa precyzja. Można powiedzieć, że to bardzo ciekawy sprzęt, jednak zważywszy na szczupłe finanse – nie pierwszej potrzeby. Dlatego też tylko testowaliśmy Avicennę, a nie mamy go w klinice.
Nowatorskie zabiegi na nowoczesnym sprzęcie to nie jedyne, co wyróżnia Klinikę Urologii Ogólnej, Onkologicznej i Czynnościowej WUM. W czym jeszcze się specjalizujecie?
W neurourologii, tu jesteśmy pionierami i od ponad 20 lat wyznaczamy trendy postępowania w Polsce, a niekiedy na świecie. Neurourologia, to jak nazwa wskazuje, połączenie urologii i neurologii. Pęcherz moczowy i cewka są kontrolowane przez układ nerwowy i dzięki temu mocz oddajemy w sposób świadomy - tylko wtedy, kiedy tego chcemy. Choroby neurologiczne, urazy układu nerwowego zaburzają ten proces. Ale są skuteczne metody leczenia. 25 lat temu jako pierwsi na świecie podaliśmy w przypadku pacjenta z pęcherzem nadreaktywnym toksynę botulinową do pęcherza. Obecnie jesteśmy największym w Polsce ośrodkiem implantującym neuromodulatory. To kompletnie nowy rozdział, bo po 20 latach starań neuromodulatory układu moczowego są wreszcie refundowane w Polsce. Pierwszy taki zabieg miał miejsce ponad 10 lat temu (środki pozyskano z grantu). Dziś to już standard, tygodniowo wszczepiamy nawet kilka neuromodulatorów.
Czym jest taki neuromodulator?
Takie urządzenie wygląda podobnie jak rozrusznik serca. Dzięki niemu, pacjent, który musiał korzystać z toalety 30 razy dziennie, korzysta z niej tylko 10 razy albo rzadziej w ciągu dnia. Zabieg wykonujemy w znieczuleniu miejscowym – i tu znowu jesteśmy pionierami, jeśli chodzi o Polskę. Pierwszy etap polega na tym, że w okolice nerwów unerwiających pęcherz wkładamy elektrodę. Po 20 minutach pacjent schodzi ze stołu operacyjnego i ma programowany stymulator zewnętrzny. Idzie do domu na 4-5 tygodni. Jeśli stymulator zewnętrzny działa prawidłowo, umawiamy się na założenie stymulatora wewnętrznego. W tej chwili mamy nową generację stymulatorów wewnętrznych - tzw. system X, który umożliwia pracę takiego urządzenia przez 15 lat.
Warto podkreślić, że implantacja rozrusznika to leczenie „inteligentne”. Dzięki temu, że mamy okres stymulacji testowej, wiemy, u kogo urządzenie się sprawdza, zatem stymulator permanentny dostają ci pacjenci, którzy tego potrzebują i na to reagują.
W jednym z wywiadów powiedział pan, że „roboty są naturalnym rozwojem w medycynie i zastanawianie się, czy powinniśmy je stosować nie ma sensu”. Czy to oznacza zmniejszenie roli operatora?
Roboty nie są autonomicznymi bytami, które same przeprowadzają operacje. Zawsze na końcu urządzenia musi być operator. Żeby zobrazować, czym są roboty w medycynie można użyć prostego porównania. Lekarz ze skalpelem jest jak robotnik z łopatą. Lekarz z robotem to robotnik z ultrainteligentną bardzo dokładną koparką. Przyszłość, która być może nadejdzie, to częściowo autonomiczny robot, coś na kształt obrabiarki cyfrowej.
Skoro robotyka to nieuchronna przyszłość – to czy w Klinice Urologii Ogólnej, Onkologicznej i Czynnościowej studenci mają zajęcia, na których mogą uczyć się obsługi robota?
Robot jest bardzo wdzięcznym narzędziem do nauczania. W klinice mamy wiele monitorów, na których studenci mogą obserwować przebieg operacji robotycznych. Istnieje też możliwość zadawania pytań operatorowi w trakcie zabiegu. Poza tym konsole robota są wyposażone w symulatory, więc chętni studenci mogą przejść na nich skrócony kurs robotyki, czując się tak, jakby grali w grę komputerową.
Rozmawiała Iwona Kołakowska
Zdjęcie Michał Teperek
Biuro Komunikacji i Promocji Uczelni